Centraal vaatlijden
De arts heeft u verteld dat u een verminderde doorbloeding van de benen heeft. Dit betekent dat de slagaders naar of in uw benen vernauwd zijn. Daardoor kan er minder bloed, en dus minder zuurstof, bij de spieren in uw benen komen. In uw situatie is er sprake van vernauwingen en of verstoppingen in de bloedvaten in de buik (grote lichaamsslagader/aorta en of de bekkenslagader). De verminderde bloedtoevoer kan leiden tot diverse klachten waaronder klachten bij het lopen (etalagebenen, zie folder etalagebenen), pijnklachten in rust of zelf wonden ten gevolge van verminderde doorbloeding.
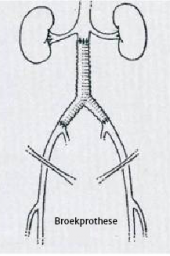
Als er sprake is van verstoppingen in de lichaamsslagader en of de bekkenslagader spreken we van centraal vaatlijden. Als behandeling met medicatie en looptraining geen verbetering geeft kan besloten worden tot operatieve behandeling. In sommige gevallen kunnen de verstoppingen behandeld worden met een dotterbehandeling via de lies met vaak ook het plaatsen van stent. Als dit niet mogelijk is kan de bloedtoevoer worden hersteld met een zogenaamde broekprothese. Deze folder gaat specifiek over deze laatste vorm van behandeling.
Hoe ontstaan vernauwingen in de (buik)slagader?
De slagaders bestaan uit diverse lagen. Als de gladde binnenwand op bepaalde plekken beschadigd is, hechten zich daaraan witte bloedcellen en vetachtige stoffen (waaronder cholesteroldeeltjes). Deze papachtige massa noemen we een plaque. Bij toename van een plaque raakt de slagader vernauwd. Dit is slagaderverkalking ofwel atherosclerose. Door slagaderverkalking kan er minder bloed door de slagader stromen. Bloed voert zuurstof aan naar de spieren om te kunnen bewegen en bloed voert de afvalstoffen van de spieren af. Hoe harder u zich inspant, hoe meer zuurstof en hoe meer bloed uw spieren nodig hebben. De afvalstoffen in de spieren veroorzaken pijn. Als er minder bloed in uw spieren komt, wordt het moeilijker om de afvalstoffen af te voeren. Daardoor wordt de pijn heviger. De kans op vernauwing van de slagaders kan worden verhoogd door:
- Hoge bloeddruk.
- Verhoogd cholesterol, door te veel verzadigde vetten in de voeding.
- Roken (ook meeroken).
- Diabetes mellitus (suikerziekte).
- Te weinig lichaamsbeweging.
- Overgewicht.
Al deze factoren kunnen slagaderverkalking bevorderen. Ook zaken waar u zelf geen invloed op heeft, zijn een risicofactor: erfelijkheid en uw leeftijd.
De behandeling
De behandeling van vaatlijden is in eerste plaats gericht op het beperken van de aanwezige risicofactoren. Dit betekent stoppen met roken, gezond eten en voldoende lichaamsbeweging. Een te hoge bloeddruk, suikerziekte en een te hoog cholesterol worden behandeld met medicatie. Daarnaast krijgt u een medicijn dat ervoor zorgt dat uw bloedplaatjes minder snel samenklonteren, waardoor de vorming van bloedstolsels wordt tegengegaan. De meest gebruikte plaatjesremmer is Clopidogrel (Plavix) of Ascal. Roken en voldoende lichaamsbeweging zijn risicofactoren die u zelf in de hand heeft.
Vanwege de kans op complicaties wordt in de meeste gevallen pas tot operatieve behandeling besloten als de klachten zo ernstig zijn dat dit een operatie rechtvaardigt. Dit kan bijvoorbeeld zijn als de loopklachten zodanig ernstig zijn dat het dagelijks functioneren wordt belemmerd, de klachten ook in rust aanwezig zijn of als er sprake is van niet-genezende wonden. In uw situatie is gekozen voor een aorta-bifurcatieprothese, ook wel broekprothese genoemd. Bij een broekprothese operatie maakt de chirurg een snede van het maagkuiltje tot het schaambot. Alle organen die voor de aorta liggen schuift de chirurg voorzichtig opzij, zodat hij de aorta kan zien. De aorta boven de vernauwing wordt afgeklemd zodat er geen bloed meer naar beneden kan stromen. Door een klem onder de vernauwing kan er geen bloed vanuit het onderlichaam naar boven. Als dit gedaan is, wordt er een vaatprothese ingehecht. Dit is een vaatprothese gemaakt van heel stevige stof (dacron), die de kracht van de aorta op kan vangen. Als de vaatprothese is ingehecht kan de bloedtoevoer weer worden hersteld en de buik weer gesloten. Voor deze operatie zijn er verschillende mogelijkheden:
- De chirurg hecht de ‘pijpen’ van de broekprothese in de slagaders in de buik (in de iliacaal vaten, de aftakkingen van de aorta). Deze zijn via een snee in de buik te bereiken.
- De chirurg hecht de ‘pijpen’ van de broekprothese lager in de slagaders van het bovenbeen (in de femoraalvaten, grote slagaders van het bovenbeen). Naast een snee in de buik wordt er ook een snee in beide liezen gemaakt.
- De chirurg hecht een van de twee ‘pijpen’ in de slagaders van de buik of het bovenbeen. Dan krijgt u een halve broekprothese.
Voorbereiding
Indien u bloedverdunnende medicijnen gebruikt, moet u dit vóór de behandeling aan de arts melden. In sommige gevallen moeten deze tijdelijk gestopt worden in overleg met de arts.
Pijnstillers
Pijnstillers zoals paracetamol zijn te koop bij de apotheek en drogist en het is raadzaam om deze voor de ingreep alvast in huis te halen.
Anesthesie
De operatie wordt gedaan onder algehele verdoving (narcose). Naast de algehele verdoving kunt u een epiduraal verdoving (ruggenprik) krijgen. Tijdens de operatie kan de anesthesioloog de ruggenprik gebruiken als pijnbestrijding waardoor hij minder narcosemiddelen en pijnstillers via het infuus nodig heeft om u onder narcose te houden. Hierdoor is de kans dat u misselijk wordt van de pijnstillers kleiner. Ook na de operatie, als u weer op de afdeling bent, krijgt u pijnstilling via de ruggenprik. Een ruggenprik vermindert de kans op complicaties zoals longontsteking en trombose.
Na de behandeling
Controles op de afdeling
Na de operatie wordt u opgenomen op de Intensive Care om u goed in de gaten te houden. Zodra u opknapt zal u overgaan naar de verpleegafdeling Heelkunde. Zowel op de Intensive Care als de verpleegafdeling wordt u na de operatie regelmatig gecontroleerd. Het gaat hierbij onder andere om:
- Controleren van de doorbloeding in de benen.
- Lekkage van de wond.
- De bloeddruk, hartslag, het zuurstofgehalte in het bloed.
Daarnaast bent u verbonden aan apparaten en verschillende slangen zoals:
- Infusen voor vocht- en medicijntoediening.
- Een slangetje in de rug voor pijnstilling indien een epiduraal is geplaatst.
- Een sonde in uw neus naar de maag om maagsappen af te laten lopen.
- Een blaaskatheter om urine af te laten lopen.
- Eventueel een drain in de buik voor afvoer van bloed en inwendig wondvocht.
- Eventueel een slangetje in de neus voor zuurstoftoediening.
Voor ontslag wordt de doorbloeding door middel van een doppleronderzoek (enkel-arm index) gecontroleerd op het vaatlab.
Naar huis
Als alles goed gaat kunt u over het algemeen na zeven tot tien dagen naar huis.
Controle
Bij ontslag krijgt u een afspraak mee voor een poliklinische controle.
Pijn
Bij pijn kunt u pijnstillers zoals paracetamol gebruiken. Hiervan mag u per dag maximaal vier keer 1000mg gebruiken. Zo nodig worden er extra pijnstillers voorgeschreven.
Complicaties
Geen enkele ingreep is vrij van de kans op complicaties. Zo zijn ook bij deze operaties de algemene risico’s op complicaties van een operatie aanwezig, zoals een wondinfectie, (na)bloeding, trombose en longembolie, longontsteking en blaasontsteking. Meer specifiek kan er na de operatie acute verstoppingen optreden ten gevolge van stolsels waarvoor soms een nieuwe operatie noodzakelijk is.
Daarnaast is de belasting voor hart, nieren en darmen bij deze operatie aanzienlijk waardoor de functie ervan (tijdelijk) verstoord kan raken. Bij mannen kan het voorkomen dat na de operatie aan de aorta de erectie verstoord is. Ook kan het zijn dat de zaadlozing wegblijft, ondanks een normale erectie. Dit kan tijdelijk zijn, maar is meestal blijvend van aard.
Nazorg
Na de operatie moet u medicijnen blijven gebruiken, in ieder geval bloedverdunners en cholesterolverlagers. Suikerziekte, een te hoge bloeddruk of een te hoog cholesterolgehalte moeten indien aanwezig, goed onder controle zijn. Een gezonde levenswijze is heel belangrijk en draagt bij aan uw herstel, dus: absoluut niet roken, veel lichaamsbeweging, geen overgewicht en een goed gereguleerde bloeddruk, bloedsuiker- en cholesterolgehalte.
Het herstel kan langer duren dan u denkt. Wanneer u weer helemaal hersteld bent van de operatie is moeilijk aan te geven, dit verschilt van persoon tot persoon. Probeer thuis uw dagelijkse activiteiten weer rustig op te bouwen. Wij raden u aan om:
- Geen zwaar huishoudelijk werk te doen in de eerste twee weken.
- De eerste tien dagen niet in bad te gaan of te zwemmen. U mag wel douchen.
- Niet te fietsen de eerste twee weken.
Wij adviseren om een jaar lang de littekens niet bloot te stellen aan de zon of de littekens in te smeren met zonnebrand factor 50. Dit om hyperpigmentatie te voorkomen. Dit is een bruine verkleuring van de littekens die mogelijk niet meer weg trekt.
Meer informatie
Er zijn ook verschillende websites die u kunt raadplegen voor meer informatie:
Contact
Heeft u na het lezen van deze folder nog vragen of ontstaan er na de behandeling onverhoopt problemen waarover u zich zorgen maakt, dan kunt u contact opnemen met uw behandelend arts of physician assistant Vaatchirurgie. Zij zijn te bereiken op het e-mailadres chirurgie.vaatchirurgie@adrz.nl. Of u kunt bellen naar de polikliniek Chirurgie via 088 125 42 37.
Als u de afdeling niet kunt bereiken, kunt u bellen naar de Receptie van Adrz via 088 125 00 00.
Wilt u een afspraak maken, annuleren of verzetten? Neem dan contact op via het contactformulier. Deze wordt vaak dezelfde werkdag nog in behandeling genomen. U kunt op werkdagen tussen 8.00 uur en 13.00 uur ook telefonisch contact opnemen met de Afspraakcentrale via 088 125 00 00, kies in het keuzemenu voor optie 1.
